http://www.fivette.be/fr/pages/page15fr.html
En quoi consistent les examens de mise au point préliminaires ?
Avant d'entreprendre un traitement de F.I.V., le médecin préconise de faire :
Chez la patiente :
des prises de sang pour établir un bilan hormonal précis et assurer que tout est en ordre pour le début d'une grossesse (rubéole, toxoplasmose...);
une hystérosalpingographie (radiographie de l'utérus et des trompes permettant de s'assurer de leur normalité) et/ou une échographie de l'utérus et des ovaires.
Chez le partenaire :
une ou plusieurs analyses de sperme (spermogramme) pour déterminer le nombre, la mobilité et le taux de formes normales des spermatozoïdes;
éventuellement un examen, voire une prise de sang (bilan hormonal, analyses des chromosomes, recherche d'infection...J.
Les résultats de ces examens joints à l'anamnèse (interrogatoire) du couple vont permettre d'orienter le traitement.
N.B. : Une laparoscopie destinée à établir le bilan anatomique peut parfois être nécessaire. Elle consiste à introduire dans la cavité abdominale un tube muni d'une caméra vidéo pour visualiser les ovaires, les trompes, et le petit bassin.
Pourquoi a-t-on recours à un traitement hormonal lors d'une F.I.V. ?
Lors du traitement par fécondation in vitro, on stimule médicalement le cycle menstruel de la femme (laps de temps qui s'écoule entre le premier jour des règles et la veille des règles suivantes) en administrant certaines hormones. En effet, pour augmenter les chances de réussite, on espère replacer plusieurs embryons dans l'utérus. Il faut donc arriver à recueillir plusieurs ovocytes. Or, dans un cycle menstruel normal, au moment de l'ovulation, l'ovaire ne libère -sauf exception -qu'un seul ovocyte.
Pour bien comprendre le traitement hormonal, il nous semble important de rappeler le déroulement d'un cycle normal.
Que se passe-t-il dans un cycle normal ?
Au début de chaque cycle menstruel, plusieurs ovocytes se développent dans leur follicule au sein de chaque ovaire, mais un seul poursuit sa croissance dans un ovaire tandis que les autres régressent.
Le processus de maturation de l'ovocyte se fait sous l'action de différentes hormones.
Ces hormones sont des substances sécrétées par des glandes endocrines; elles entrent dans la circulation sanguine et vont, par l'intermédiaire du sang, agir à distance sur divers organes cibles, par exemple, en stimulant la sécrétion d'autres hormones ou en favorisant la préparation d'un tissu à sa fonction.
Parmi les glandes endocrines, l'hypophyse, située à la base du cerveau, déclenche, sous l'influence de l'hypotalamus (centre cérébral), le cycle menstruel en sécrétant essentiellement deux hormones.
FSH = Follicle Stimulating Hormone (Hormone de stimulation folliculaire)
LH = Luteinizing Hormone (Hormone Lutéinisante).
Schématiquement le cycle comprend 3 périodes :
1. Avant l'ovulation (période folliculaire)
Cette période dure normalement du 1er au 14ème jour du cycle. Pendant cette première phase, l'hypophyse produit de la FSH. Cette FSH commande le développement d'un follicule contenant un ovocyte et la sécrétion (par le follicule lui-même) d'hormones, principalement l'oestradiol ( = oestrogènes).
 Sous l'action de la FSH le follicule grossit et va former à la surface de l'ovaire une petite poche qui contient l'ovocyte. (Fig.2)
Sous l'action de la FSH le follicule grossit et va former à la surface de l'ovaire une petite poche qui contient l'ovocyte. (Fig.2)
Les oestrogènes agissent au niveau de l'utérus :
ils provoquent la prolifération de la muqueuse utérine (endomètre) pour commencer sa préparation à la nidation éventuelle d'un oeuf fécondé. (fig.3)
ils préparent le col de l'utérus à devenir bien perméable aux spermatozoïdes en stimulant la sécrétion de glaire et l'ouverture du col.

D'autre part, un système de rétrocontrôle à l'intérieur de l'ovaire empêche la maturation de plus d'un follicule par cycle. A la fin de cette première phase, vers le 12ème jour du cycle, sous l'action des doses élevées d'oestrogènes dans le sang, l'hypophyse libère une forte décharge d'une autre hormone, la LH. C'est la décharge ovulante ou pic de LH. (Fig.4)

2. Le jour de l'ovulation
Quelque 37-38 heures après la décharge ovulante, sous l'action de la LH, le follicule se rompt et libère l'ovocyte mûr qui va poursuivre son chemin vers l'utérus par une des deux trompes de Fallope.
C'est l'ovulation qui se produit vers le 14-15ème jour du cycle.
3. Après l'ovulation (période lutéale)
Cette période dure, en principe, 14 jours.
Toujours sous l'action de la LH, le follicule rompu se transforme en corps jaune. Celui-ci élabore a son tour des oestrogènes et une quantité importante d'une autre hormone, la progestérone.
Intervenant après les oestrogènes, la progestérone complète la maturation de l'endomètre pour lui permettre d'accueillir éventuellement l'oeuf fécondé. Environ 15 jours après l'ovulation, si l'ovule n'est pas fécondé ou que l'embryon ne s'est pas implanté, le corps jaune régresse, la production de progestérone s'arrête et le taux d'oestrogènes décroît.
Cet arrêt des sécrétions hormonales ovariennes provoque la désintégration de la muqueuse utérine qui se détache et s'écoule: c'est le flux menstruel (règles). L'hypophyse se remet alors à produire de la FSH et le cycle recommence.
Si, par contre, l'ovule est fécondé et l'embryon implanté, le cycle menstruel est interrompu, l'embryon (ovule fécondé) fabrique une nouvelle hormone : l'hCG (hormone Chorionique Gonadotrope) qui prolonge la vie du corps jaune et permet la poursuite de la sécrétion de progestérone et d'oestrogènes.
Récapitulatif
1. FSH : hormone qui stimule le follicule.
2. LH : hormone qui provoque:
l'ovulation
la transformation du follicule en corps jaune.
3. HCG : hormone qui maintient le corps jaune, les oestrogènes et la progestérone après la nidation, en cas de grossesse.
4. OESTROGENES : hormones produites par :
le follicule
le corps jaune.
5. PROGESTERONE hormone produite par le corps jaune après l'ovulation.
Ces explications montrent comment, dans le cycle naturel, sous l'action de différentes hormones, un seul ovocyte se développe chaque mois jusqu'à maturité. La technique ln vitro préfère -nous l'avons vu- stimuler la croissance de plusieurs ovocytes, ce qui est possible par un traitement hormonal approprié.
En effet, si les ovaires sont stimulés, certains des follicules qui auraient dû régresser au début du cycle se développent également.
En quoi consiste ce traitement hormonal ?
Soulignons tout d'abord que le traitement sera adapté à la physiologie personnelle de la patiente et qu'il variera en fonction des réactions de chaque organisme aux hormones reçues.
Commencé dès le début du cycle ou à la fin du cycle précédent, ce traitement hormonal (agoniste du GnRH) consiste en une injection intramusculaire à effet retard ou en une vaporisation de spray nasal toutes les six heures jusqu'au jour du prélèvement pour mettre les sécrétions de LH et FSH de l'hypophyse au repos. Ce traitement hormonal peut-être remplacé par des injections quotidiennes en cours de stimulation (antagonistes). On induit la stimulation par des injections journalières de gonadotrophines. Les gonadotrophines agissent directement sur les ovaires et stimulent la maturation des follicules.
Les médecins surveillent cette maturation de deux façons :
1. Par des dosages sanguins réguliers, dès le 5ème jour du cycle. Ils indiquent l'évolution des taux d'oestrogènes (oestradiol).
2. Par des ultrasons (échographie par voie vaginale) dès le 5ème jour également. Ils permettent d'observer le nombre de follicules et leur croissance.
Comment réalise-t-on le prélèvement ?
Le prélèvement des ovocytes se fait par voie vaginale sous contrôle échographique. La ponction transvaginale consiste à introduire dans le vagin une sonde échographique qui sert aussi de guide à une aiguille par laquelle on ponctionne les follicules.
Le prélèvement qui dure 30 minutes environ, s'effectue après l'administration d'un sédatif ou une légère anesthésie générale, parfois une anesthésie locale est suffisante. (Fig.5)

Que deviennent les ovocytes recueillis ?
Pendant le prélèvement, le liquide de chaque follicule est immédiatement examiné au microscope afin d'y déceler la présence de l'ovocyte.
Les ovocytes récoltés, sortis de leur liquide, sont alors mis dans une plaquette munie de puits qui contiennent un milieu de culture spécifique.
Ils sont ensuite inséminés à l'aide d'une suspension de spermatozoïdes (voir plus loin) et placés dans un incubateur à 37°, dans l'obscurité, sous une atmosphère gazeuse contrôlée.
Toutes ces opérations se déroulent évidemment dans des conditions maximales d'asepsie (mesures d'hygiène très strictes pour éviter toute infection).
Quand recueille-t-on le sperme, quel traitement subit-il et pour quoi ?
Le jour du prélèvement des ovocytes, un échantillon du sperme du conjoint , est recueilli. Ce sperme sera obtenu par masturbation dans un récipient stérile le matin du prélèvement. Le sperme doit être traité car sa mise en contact direct avec l'ovocyte , n'aboutirait pas à une fécondation.
En effet, in vivo, le sperme subit normalement des transformations sous l'action sélective des sécrétions cervicale, utérine et tubaire. Ces transformations consistent à séparer les spermatozoïdes de leur plasma séminal (liquide vecteur avec lequel ils constituent le sperme) et, semble-t-il, à déstabiliser la membrane plasmique entourant le spermatozoïde.
In vitro, pour imiter les conditions naturelles, le sperme doit donc être" capacité" pour pouvoir féconder l'ovule. La capacitation se fait, après liquéfaction du sperme, par lavages (dans un milieu de culture analogue à celui des ovocytes) et centrifugations destinées à éliminer les substances inhibant le pouvoir fécondant des spermatozoïdes.
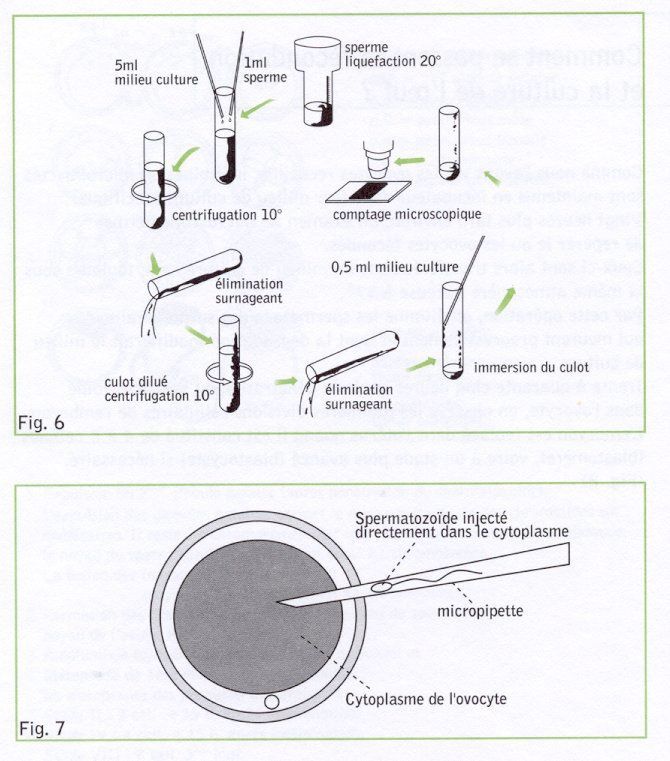
On termine cette préparation par le comptage des spermatozoïdes dans la suspension finale. La concentration en spermatozoïdes du milieu d'insémination où se trouvent les ovocytes est environ de 100.000 par centimètre cube, bien qu'un seul spermatozoïde pénètre finalement dans chaque ovocyte fécondé. (Fig.6)
Lorsque la concentration des spermatozoïdes n'est pas suffisante, la simple insémination des ovocytes avec les spermatozoïdes ne permet pas d'obtenir une fécondation. La technique de l'ICSI (ou microinjection) est alors appliquée (Intra Cytoplasmique Sperme Injection).
Cette technique consiste, après l'isolement dans une goutelette des rares spermatozoïdes obtenus, à les injecter par une micropipette à l'intérieur des ovocytes afin de provoquer artificiellement le processus de la fécondation. (Fig.7)
Lorsqu'aucun spermatozoïde n'est présent dans l'éjaculat, on procède à un prélèvement au sein des testicules (biopsie testiculaire) ou dans les conduits anatomiques qui véhiculent ces spermatozoïdes (épididymes). Cette petite intervention s'effectue en salle d'opération, la veille ou le jour du prélèvement sous anesthésie locale ou générale suivant la pathologie. Dans ce cas, nous utilisohs également la technique de l'ICSI.
Comment se passent la fécondation et la culture de l'oeuf ?
Comme nous l'avons vu, les ovocytes recueillis, inséminés ou microinjectés sont maintenus en incubateur dans leur milieu de culture spécifique.
Vingt heures plus tard environ, un examen au microscope permet de repérer le ou les ovocytes fécondés.
Ceux-ci sont alors transférés dans un milieu de culture neuf, toujours sous la même atmosphère gazeuse à 37°.
Par cette opération, on élimine les spermatozoïdes surnuméraires qui meurent progressivement et dont la dégradation modifierait le milieu de culture.
Trente à quarante cinq heures après la pénétration du spermatozoïde dans l'ovocyte, on observe les premières divisions cellulaires de l'embryon. L'embryon est replacé dans l'utérus quand il est constitué de 4 à 8 cellules (blastomère), voire à un stade plus avancé (blastocyste) si nécessaire. (Fig.8)
Quand et comment réalise-t-on le replacement des embryons ?
Généralement, 2 à 3 embryons sont replacés, afin d'éviter les grossesses multiples qui présentent un risque plus élevé d'accouchement prématuré.
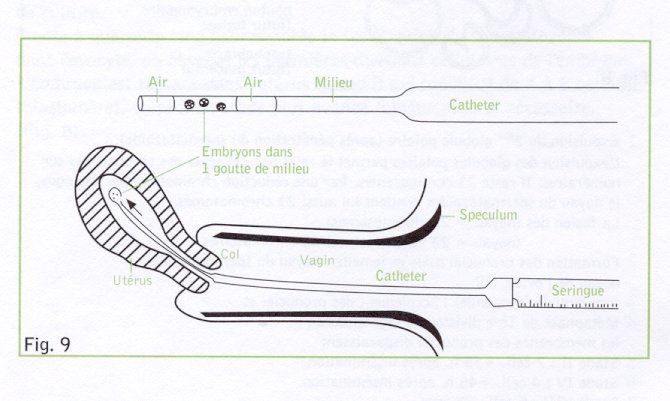
Actuellement, on replace les embryons 2 à 6 jours après le prélèvement d'ovocytes. Ceux-ci sont transférés avec un peu de leur milieu de culture dans un cathéter (mince tuyau en plastique).
On glisse ce cathéter non traumatique par le vagin et le col dans l'utérus pour y déposer les embryons. (Fig. 9)
Que se passe t'il après l'hospitalisation ?
Le traitement proprement dit est maintenant terminé.
Pour corriger une éventuelle insuffisance du corps jaune et permettre l'implantation des embryons dans les meilleures conditions, un supplément hormonal est administré au moins jusqu'au 11ème jour après le prélèvement des ovocytes. De plus, un contrôle reste nécessaire au 6ème jour après le prélèvement des ovocytes, sous forme d'une prise de sang, pour évaluer la phase lutéale.
Au 11ème jour on fera encore un dosage sanguin destiné plus spécialement à mettre en évidence l'hCG (hormone de grossesse). En effet, quand l'embryon s'implante dans la muqueuse utérine (nidation), il sécrète de l'hCG dès le 12ème jour après la fécondation. Cette hormone assure le maintien de la sécrétion de progestérone indispensable à la grossesse et peut être décelée dans le sang. Si le test d'hCG est positif, une échographie sera pratiquée aux environs du 28ème jour suivant le prélèvement. Cet examen permet de localiser et de mesurer dans l'utérus le, ou les sac(s) gestationnel(s) qui contien(nen)t le ou les embryon(s).
Quels sont les obstacles éventuels en cours de traitement ?
Vu la complexité, la subtilité de la technique in vitro et la diversité des causes de stérilité, des obstacles peuvent surgir à chaque étape du traitement (stimulation hormonale, détermination du moment de l'ovulation, prélèvement d'ovocytes, fécondation, division cellulaire, transfert des embryons),
S'il y a lieu, l'équipe médicale peut alors décider de suspendre et postposer le traitement.
Y-a-t'il des risques lors qu'on entre rend une F.I.V. ?
Jusqu'à présent, l'expérience montre que les enfants nés par F.I.V. ne présentent pas plus de malformations que les enfants conçus naturellement. En cas de fécondation avec ICSI, une ponction amniotique sera proposée.
Pour la femme, il pourrait y avoir un certain risque lié à une éventuelle anesthésie, mais les grandes précautions prises avant et pendant l'intervention donnent toute sécurité. D'autre part, tout comme dans une grossesse spontanée, on peut rencontrer des implantations anormales (notamment dans la trompe), ce qui justifie tout particulièrement les contrôles sanguins et échographies.
Enfin, une gène abdominale peut survenir dans les jours qui suivent le replacement des embryons. Ceci correspond le plus souvent à une augmentation du volume des ovaires et est généralement sans gravité. Toutefois, un état d'inconfort manifeste est à signaler à l'équipe médicale lors des contrôles afin d'effectuer les prises de sang et échographie nécessaires. Dans de très rares cas (0,75%) une hospitalisation de 48 à 72 heures sera nécessaire afin de traiter cet effet secondaire passager que l'on appelle le Syndrome d'hyperstimulation ovarienne.
Quelles sont les chances de réussite ?
Le taux important de réussite actuel n'a pû être atteint sans de nombreuses recherches antérieures.
Les premiers essais de fécondation in vitro datent de 1974, mais il a fallu attendre 1978 pour voir naître le premier bébé; Louise Brown.
C'est l'équipe du Dr. R.G. Edwards, qui, après de longues études expérimentales, fut la première à obtenir cette grossesse menée à terme.
Parallèlement, des médecins australiens, sous la direction de Cari Wood, Alexandre Lopata et Alan Trounson, avaient entrepris un vaste programme de F.I.V. Grâce aux informations scientifiques répandues par ces chercheurs, de nombreuses équipes françaises, hollandaises, suisses, allemandes, américaines et belges ont pu se familiariser avec cette méthode.
Depuis 1993, la méthode de l'ICSI, mise au point par une équipe belge, est appliquée dans les centres de P.M.A. du monde entier.
Le taux de réussite initial (1978-79) était de l'ordre de 1 %.
Actuellement, on estime ce taux à plus de 20% par essai pour les équipes les plus spécialisées. La F.I.V. n'est donc pas la solution miracle, mais le nombre croissant de grossesses obtenues donne beaucoup d'espoir.
Au C. H. U. Saint Pierre, le taux de grossesses évolutives est passé de 7% (1983) à quelques 25 à 30% actuellement.
Ces chiffres peuvent probablement encore s'élever grâce aux améliorations successives de l'expérience médicale, de la technique elle-même et de ses développements.
En quoi consistent ces développements annexes ?
Différentes techniques ne cessent de se développer parallèlement à la F.I.V. classique.
1. La cryopréservation est un procédé de congélation et de conservation des embryons surnuméraires à moins 196° dans l'azote liquide. Comme 3 embryons au maximum sont généralement replacés dans l'utérusà chaque essai/ les embryons en surnombre peuvent éventuellement être congelés/ si leur qualité le permet. La technique permet en cas d'échec d'un essai F.I.V. ou de désir ultérieur d'une nouvelle grossesse/ d'utiliser les embryons ainsi conservés pour les replacer -après décongélation - dans l'utérus de la femme au cours d'un cycle naturel sans devoir repasser par un prélèvement d'ovocytes.
Cette méthode a déjà permis la naissance de nombreux bébés.
Cette procédure justifie donc le questionnaire relatif à d'éventuels embryons surnuméraires/ que l'on vous a demandé de remplir.
2. Le GIFT (Gamete Intrafallopian Transfer) : cette méthode consiste à prélever les ovocytes et à les replacer par laparoscopie immédiatement dans les trompes avec une suspension de spermatozoïdes capacités. La fécondation se produit dans la trompe et les embryons suivent le chemin naturel vers l'utérus où ils peuvent s'implanter. Actuellement/ pour appliquer cette technique/ une laparoscopie est encore nécessaire.
3. Le ZIFT (Zygote Intrafallopian Transfer) est une technique qui vise à prélever les ovocytes par voie vaginale sous échographie et à replacer les embryons dans les trompes le lendemain par laparoscopie.
Cela implique/ bien entendu/ l'intégrité d'une trompe au moins.
Ces deux techniques (GIFT et ZIFT) ne sont plus utilisées que dans de très rares indications particulières.
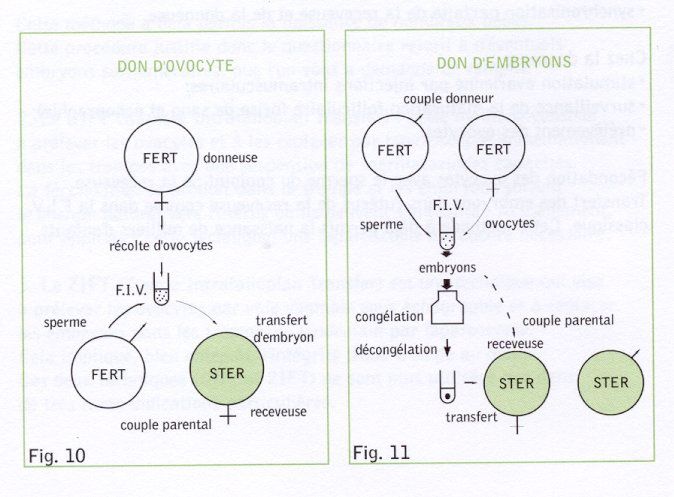
4. Le don d'ovocytes (Fig.10) est actuellement le seul espoir de grossesse pour certaines femmes qui présentent une ménopause précoce, c'est-à-dire un arrêt prématuré -vers 20-40 ans -de la fonction ovarienne. Ce don s'adresse également aux femmes privées de leurs ovaires après intervention chirurgicale.
Le don d'ovocytes provient de femmes qui offrent spontanément leurs ovocytes. Dans ce cas, le prélèvement se fait par voie transvaginale sous contrôle échographique après stimulation de leurs ovaires comme pour une F.I.V. classique.
En pratique, la technique s'effectue en plusieurs étapes :
Chez la receveuse :
création d'un cycle artificiel par une thérapie hormonale destinée à favoriser le développement et la maturation de la muqueuse utérine dans laquelle doit s'implanter l'embryon;
synchronisation parfaite de la receveuse et de la donneuse.
Chez la donneuse :
stimulation ovarienne par injections intramusculaires;
surveillance de la maturation folliculaire (prise de sang et échographie);
prélèvement des ovocytes.
Fécondation des ovocytes avec le sperme du conjoint de la receveuse. Transfert des embryons dans l'utérus de la receveuse comme dans la F.I.V. classique. Cette méthode a déjà permis la naissance de milliers d'enfants.
5. Le don d'embryons (Fig.10 est destiné aux couples qui ne peuvent bénéficier du don d'ovocytes, l'infertilité concernant les deux conjoints.
Ici aussi, on crée un cycle artificiel chez la femme receveuse pour permettre l'implantation des embryons.
Dans le cas de don d'embryons non congelés, les cycles de la donneuse et de receveuse sont également synchronisés et le transfert se passe comme dans la F.I.V.
Les embryons donnés proviennent de couples F.I.V. désireux d'offrir ou partager leurs embryons surnuméraires pour pallier la stérilité d'autres couples.
Ces deux dernières techniques ne peuvent être réalisées que grâce à la générosité et la solidarité des couples impliqués.
6. Le prêt d'utérus est actuellement le seul espoir d'avoir un enfant issu de leurs gamètes pour les femmes qui n'ont plus d'utérus fonctionnel.
L'aspect psychologique de la F.I.V.
Tout ce parcours suscite aussi à certains moments des questions, des émotions parfois difficiles à gérer seul.
Une écoute, voire une aide psychologique, est possible dans le cadre du service afin de prendre le temps de parler des questions que suscitent le parcours F.I.V.
Il existe aussi des questions par rapport à l'enfant à venir, tantôt auquel on n'arrête pas de penser, tantôt auquel on ne s'autorise plus à penser.
Cette écoute est assurée par l'équipe des infirmières de la F.I.V. et de la psychiatre associée au service.
Par ailleurs, un entretien systématique est prévu dès qu'il est question de l'intervention d'un tiers comme par exemple, lors du don d'ovocytes ou du don de sperme.





 Sous l'action de la FSH le follicule grossit et va former à la surface de l'ovaire une petite poche qui contient l'ovocyte. (Fig.2)
Sous l'action de la FSH le follicule grossit et va former à la surface de l'ovaire une petite poche qui contient l'ovocyte. (Fig.2)






